Małopłytkowość
Małopłytkowość (łac. thrombocytopenia) – objaw chorobowy polegający na niedoborze płytek krwi.
| Thrombocytopenia | |
|
Przyjmuje się, że 30 000 płytek/μl wystarcza do utrzymania prawidłowej hemostazy[1] (przy normie od 200 000/μl do 300 000/μl).
Nie ma bezpośredniej zależności między liczbą płytek krwi a nasileniem krwawień. Jeżeli ich liczba nie spada poniżej 30 000/μl, a występuje jawna skaza krwotoczna, należy poszukiwać dodatkowych przyczyn krwawień. Jednocześnie małopłytkowość jest najczęstszą ze skaz krwotocznych.
Przyczyny
edytujPrzyczyną małopłytkowości może być
- zmniejszone wytwarzanie płytek
- nadmierne niszczenie płytek
- przyczyny złożone lub nie do końca wyjaśnione
Podział ze względu na etiologię
edytuj- Zmniejszone wytwarzanie płytek
- Wrodzone hipoplazje szpiku
- Wrodzony brak trombopoetyny
- Wrodzone dziedziczne trombopenie
- Wrodzona białaczka
- Wrodzona siatkowica
- Różyczka noworodków
- Związana z leczeniem matki tiazydami
- Aplazja megakariocytowa
- Niedokrwistość aplastyczna
- Uszkodzenie szpiku przez promieniowanie jonizujące
- Uszkodzenie szpiku przez substancje toksyczne (np. alkohol)
- Uszkodzenie szpiku przez leki mielotoksyczne
- Białaczki, szpiczak, histiocytoza (w mechanizmie wyparcia)
- Rozległe przerzuty nowotworowe do szpiku (w mechanizmie wyparcia)
- Niedobór witaminy B12 i kwasu foliowego
- Mielofibroza
- Niewydolność nerek
- Zakażenia wirusowe
- Nadmierne niszczenie płytek
- Wrodzona alloimmunologiczna małopłytkowość noworodków
- W przebiegu wcześniactwa
- W przebiegu choroby hemolitycznej noworodków
- Wrodzone w przebiegu gestozy u matki
- Przy występowaniu naczyniaków olbrzymich lub naczyniaków jamistych
- Wrodzone defekty płytek skracające czas życia
- Samoistna plamica płytkowa
- Polekowe
- Potransfuzyjne
- W przebiegu niedokrwistości hemolitycznych
- W przebiegu chorób rozrostowych
- Po stosowaniu surowicy antylimfocytowej
- Sekwestracja w powiększonej śledzionie
- Przyczyny złożone
- W przebiegu zakażeń
- DIC
- Po obfitych krwotokach
- Przy krążeniu pozaustrojowym
- Po masywnych przetoczeniach krwi
- Rozległe oparzenia
- Plamica małopłytkowa zakrzepowa
- Zespół hemolityczno-mocznicowy
- Nocna napadowa hemoglobinuria
- Porfiria
- Małopłytkowość cykliczna
Obraz kliniczny
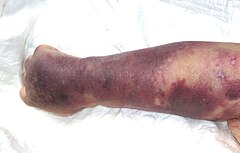
edytujNiezależnie od przyczyn, małopłytkowość przebiega podobnie i jest charakterystyczna. Nagle i bez urazów mogą pojawić się wybroczyny w skórze i w błonach śluzowych. Najwięcej będzie ich widać na kończynach i na tułowiu. Pojawią się też pierścieniowate wylewy w miejscach nakłuć, podbiegnięcia krwawe oraz nawracające krwawienia z dziąseł, nosa, przewodu pokarmowego. Może występować krwiomocz. Pojawiać się mogą krwotoki z dróg rodnych. Wystąpić mogą krwawienia do ośrodkowego układu nerwowego (bardzo groźne, mogą być przyczyną śmierci).
Małopłytkowość noworodków
edytujMałopłytkowość dotyka kilku procent noworodków, a jej odsetek wśród pacjentów trafiających do oddziałów intensywnej terapii dla niemowląt jest znaczny. Zwykle problem ma łagodny przebieg i ustępuje bez konsekwencji. Większość przypadków małopłytkowości obejmuje wcześniaki, które ucierpiały na skutek niewydolności łożyska i/lub niedotlenienia. Pozostałe powody, tj. alloimmunologiczne, genetyczne, autoagresyjne, hemolityczne, infekcyjne, DIC i inne, stanowią mniejszość przypadków[2].
Małopłytkowość pojawiająca się po 72 godzinach od narodzin jest często wynikiem toczącej się sepsy lub martwiczego zapalenia jelit (NEC)[2]. W przypadku infekcji pomocne mogą okazać się badania PCR, które można wykonać stosunkowo szybko i w panelach; pozwalają one również wykryć geny oporności na określone antybiotyki. Patogenami posocznicy mogą być wirusy, bakterie i grzyby, np. CMV[2], wirus różyczki[2], HIV[2], Staphylococcus sp.[3], Enterococcus sp.[3], Streptococcus agalactiae (GBS)[2], Streptococcus viridans[4], Listeria monocytogenes[5], Escherichia coli[2][3], Haemophilus influenzae[2], Klebsiella pneumoniae[3], Pseudomonas aeruginosa[3][6], Yersinia enterocolitica[6], Borrelia burgdorferi[4], Candida sp.[3], Toxoplasma gondii[2]. Stopień małopłytkowości może być skorelowany z rodzajem patogenu; silniejsze objawy występują przy infekcji grzybiczej oraz bakteriami gram ujemnymi[3]. Do zakażenia noworodka może dojść w czasie porodu[7] lub przed nim, ale także za pośrednictwem mleka matki[8][9][10] bądź przy transfuzji[11][12].
Potencjalne zastosowanie wspomagające leczenie małopłytkowości, szczególnie w przypadku sepsy lub NEC, może mieć interleukina 11[2].
Klasyfikacja ICD10
edytuj| kod ICD10 | nazwa choroby |
|---|---|
| ICD-10: D69 | Plamica i inne skazy krwotoczne |
| ICD-10: D69.0 | Plamica alergiczna |
| ICD-10: D69.1 | Jakościowe defekty płytek |
| ICD-10: D69.2 | Inne skazy niemałopłytkowe |
| ICD-10: D69.3 | Samoistna plamica małopłytkowa |
| ICD-10: D69.4 | Inne pierwotne małopłytkowości |
| ICD-10: D69.5 | Małopłytkowość wtórna |
| ICD-10: D69.6 | Nieokreślona małopłytkowość |
| ICD-10: D69.8 | Inne określone skazy krwotoczne |
| ICD-10: D69.9 | Skazy krwotoczne, nieokreślone |
| ICD-10: Q87.2 | Zespoły wrodzonych wad rozwojowych dotyczące głównie kończyn |
| ICD-10: P61.0 | Przemijająca małopłytkowość noworodka |
| ICD-10: D82.0 | Zespół Wiskotta-Aldricha |
Przypisy
edytuj- ↑ Radzisław Kordek (red.): Onkologia. Podręcznik dla studentów i lekarzy. Gdańsk: VIA MEDICA, 2007, s. 106. ISBN 978-83-7555-016-0.
- ↑ a b c d e f g h i j I. Roberts, N.A. Murray, Neonatal thrombocytopenia: causes and management, „Archives of Disease in Childhood. Fetal and Neonatal Edition”, 88 (5), 2003, F359–364, DOI: 10.1136/fn.88.5.f359, PMID: 12937037, PMCID: PMC1721612 [dostęp 2022-09-15].
- ↑ a b c d e f g Jack D. Guida i inni, Platelet count and sepsis in very low birth weight neonates: is there an organism-specific response?, „Pediatrics”, 111 (6 Pt 1), 2003, s. 1411–1415, DOI: 10.1542/peds.111.6.1411, PMID: 12777561 [dostęp 2022-09-15].
- ↑ a b J O Klein, "Bacteriology of neonatal sepsis"
- ↑ D Dzierżanowska, Wydanie III, 2001, ISBN 83-88778-20-X, "Antybiotykoterapia praktyczna"
- ↑ a b L. Pacifico i inni, Early-onset Pseudomonas aeruginosa sepsis and Yersinia enterocolitica neonatal infection: a unique combination in a preterm infant, „European Journal of Pediatrics”, 146 (2), 1987, s. 192–193, DOI: 10.1007/BF02343233, PMID: 3569360 [dostęp 2022-09-15].
- ↑ A. Rempen i inni, Transmission rate of Ureaplasma urealyticum, Mycoplasma spp., Gardnerella vaginalis, B-streptococci, Candida spp. and Chlamydia trachomatis from the mother to the newborn, „Archives of Gynecology and Obstetrics”, 241 (3), 1987, s. 165–170, DOI: 10.1007/BF00931313, PMID: 3324978 [dostęp 2022-09-15].
- ↑ W.J. Olver i inni, Neonatal group B streptococcal disease associated with infected breast milk, „Archives of Disease in Childhood. Fetal and Neonatal Edition”, 83 (1), 2000, F48–49, DOI: 10.1136/fn.83.1.f48, PMID: 10873172, PMCID: PMC1721104 [dostęp 2022-09-15].
- ↑ Michael Kotiw i inni, Late-onset and recurrent neonatal Group B streptococcal disease associated with breast-milk transmission, „Pediatric and Developmental Pathology: The Official Journal of the Society for Pediatric Pathology and the Paediatric Pathology Society”, 6 (3), 2003, s. 251–256, DOI: 10.1007/s10024-001-0276-y, PMID: 12687430 [dostęp 2022-09-15].
- ↑ Dawn Terashita Gastelum i inni, Transmission of community-associated methicillin-resistant Staphylococcus aureus from breast milk in the neonatal intensive care unit, „The Pediatric Infectious Disease Journal”, 24 (12), 2005, s. 1122–1124, DOI: 10.1097/01.inf.0000189983.71585.30, PMID: 16371885 [dostęp 2022-09-15].
- ↑ Marek Jagielski i inni, JERSINIOZA – NIEDOCENIANA CHOROBA ZAKAŹNA, „PRZEGL EPIDEMIOL”, 56, pzh.gov.pl, 2002, s. 57-64 [zarchiwizowane z adresu 2011-10-03].
- ↑ [1], P Mielczarek, M Bagłaj, Gastroenterologia Polska 2004, 11 (1): 69-74, ISSN 1232-9886, "Jersinioza – rzadko rozpoznawana choroba układu pokarmowego"
Bibliografia
edytuj- Choroby wewnętrzne tom 2 pod redakcją Franciszka Kokota
- Diagnostyka internistyczna pod redakcją Jana Tatonia, Anny Czech